
La Toxoplasmosi Oculare
a cura di Maria Sofia Tognon
Introduzione
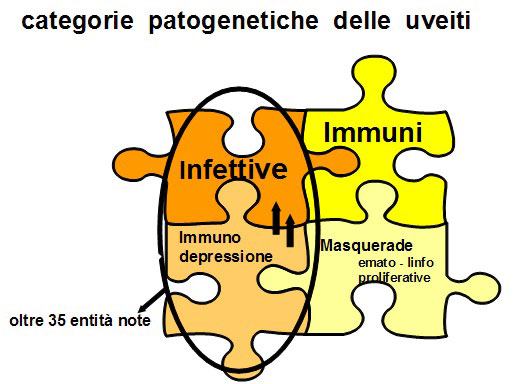
Parlare di uveiti vuol dire parlare di 2 differenti categorie di infiammazioni endoculari, con andamento, prognosi, e terapia molto diverse:
le forme imuni, ove la flogosi può essere confinata all’occhio, ma spesso fa parte di una malattia reumatica , vasculitica, gastroenterologia, neurologica, ciò per le relazioni embriogenetico/strutturali tra l’occhio e questi apparati.
Tuttavia parlare di uveiti vuol dire parlare soprattutto di forme infettive, con reazioni generalmente necrotizzanti imputabili al solo agente infettante nel paziente immunodepresso, reazioni infiammatorie inquinate da flogosi secondaria immune nel paziente immunocompetente.
Storia
In 30 anni di esperienza sul campo delle flogosi endoculari ed in particolare sulle uveiti , molto del mio approccio a queste patologie è cambiato. Prima di me , negli anni 60 gli Oftalmologi tendevano a pensare che tutte le uveiti fossero Tubercolari , l’avvento degli antibiotici e le migliori condizioni di vita nei paesi occidentali hanno creato l’ illusione che tale patologia fosse sparita e l’abbiamo dimenticata .
Negli anni 60 Hogan ci ha insegnato che tra le corioretiniti non vi è solo quella tubercolare ma anche quella toxoplasmica , tale protozoo ha preso quindi il sopravvento nelle nostre diagnosi di uveite posteriore infettiva.
Negli anni 80 quando mi sono affacciata all’oftalmologia vi era la grande tendenza a sovrastimare le uveiti immuni. L’avvento di nuovi immunodepressori quali la Ciclosporina ci aveva fatto pensare che curare queste patologie fosse diventato facile.; negli anni 2000 però tutto ciò si è ridimensionato. Recentemente ci siamo caricati di nuovo entusiasmo nei confronti della terapia immunodepressiva con l’avvento dei più recenti farmaci biologici che hanno sicuramente cambiato l’evoluzione delle malattie reumatiche in primis dell’Artrite Reumatoide Giovanile e del suo coinvolgimento oculare così problematico nei bambini, indubbiamente il follow up potrà dirci. .
Ad insegnarci che le uveiti infettive oculari sono ben più presenti di quanto ritenevamo negli anni 80-90 è stato indubbiamente l’avvento del virus HIV e del suo stato di malattia, ovvero delle infezioni opportuniste AIDS correlate e del loro coinvolgimento oculare.
E’ solo negli anni 2000 che abbiamo capito, grazie anche all’immigrazione dai Paesi in Via di Sviluppo con il relativo carico di patologia che tali popolazioni portano con se , e all’allungamento della vita media nei paesi occidentali ove la senescenza col suo calo di difese immunitarie porta al recupero di infezioni nascoste nel nostro organismo, che le uveiti infettive quali la Tubercolosi endoculare e la Toxoplasmosi sono ancora ben presenti .
Il nostro spettro di conoscenze è molto aumentato grazie a tecniche diagnostiche quali la Polimerase Chain Reaction che riesce ad evidenziare il genoma di agenti infettivi endoculari e ci ha permesso di cambiare da immune ad infettiva l’eziopatogenesi di interi capitoli delle uveiti quali le forme multifocali e serpiginose; per esempio evidenze microbiologiche hanno mostrato la frequente presenza del Bacillo di Koch nell’Epitelio Pigmentato Retinico in tali patologie .
Nel 2003 a Copenaghen ho partecipato al convegno internazionale sulla Toxoplasmosi che univa esperti di tutto il mondo e di tutte le specialità (microbiologi, infettivologi, oculisti). Questo evento, associato alla mia stretta collaborazione con gli infettivologi nell’era AIDS prima della terapia HAART (High Activity Antiretroviral Therapy) mi ha aperto nuove conoscenze sull’infettivologia oculare: nulla infatti nella nostra pratica clinica ci fa crescere più velocemente che la collaborazione interdisciplinare, anche se credo fermamente che la diagnosi conclusiva di un’uveite deve essere sempre indicata dall’oculista .
Vorrei consigliare a tutti quelli che si approcciano alle uveiti la lettura di un editoriale in onore di una figura storica di questa branca dell’oftalmologia , Richard O’Connor che titola :
Education in the Ophthalmic Discipline of Uveitis. - J. Smith, G. Holland - AJO 2008 -146 ,
di cui riassumo il messaggio:
le uveiti sono una “sub specialità” dell’ oculistica che coinvolge molti specialisti: immunologi, reumatologi, infettivologi, oncoematologi, neurologi, ma nessuno specialista potrà sostituire l’oculista nella definizione diagnostica di una entità uveitica; tale abilità di diagnosi differenziale richiede peraltro capacità, training e curriculum specifici per le uveiti.
Ringraziamenti
Al Professore Antonio Secchi, sotto la cui guida, appena uscita dagli studi di laurea, mi sono introdotta nel labirinto delle uveiti , devo la passione per questa sub-specialità dell’Oculistica così ampia e multidisciplinare, ma altrettanto dimenticata ed evitata dagli oculisti; ho imparato che ogni caso clinico va portato all’uscita del labirinto.
Nella quotidiana ricerca di una diagnosi eziologica o perlomeno patogenetica dei casi di uveite e del loro trattamento voglio ringraziare in particolare:
il Dott Renzo Marcolongo che mi affianca con la patologia uveale immune ,
molti infettivologi quali il Dott Andrea Sattin per la Tubercolosi la Dottssa
Nadia Gussetti per la Toxopasmosi , la Dott ssa Annamaria Cattelan per
l’AIDS , il dott Sgarabotto per le forme virali e tanti altri microbiologi,
reumatologi e neurologi che mi integrano nella gestione delle uveiti infettive.
Programma
Cercherò di condividere in questo sito dedicato alla patologia infiammatoria oculare il mio bagaglio clinico sulle uveiti iniziando dalla più frequente delle forme infettive, la Toxolasmosi.
Mi riprometto inoltre di portare la mia esperienza sulla Tubercolosi oculare, malattia che mi ha molto impegnata e interessata negli ultimi anni.
Parlerò di tali infezioni oculari soprattutto tramite le immagini cliniche della mia esperienza, ma anche tramite le conoscenze epidemiologiche, i meccanismi di trasmissione della malattia, i i fattori di gravità e i concetti di profilassi e trattamento .
Uveiti Posteriori Infettive
entità cliniche più frequenti, 461 pazienti adulti , immunocompetenti, ambulatoriali,
forme micotiche e batteriche implicano immunodepressione , trauma, sepsi
Centro di Riferimento terziario per il Nord–Est Italia
Azienda Ospedaliera / Università Padova – Italia
Sofia.tognon@unipd.it
Toxoplasmosi Oculare
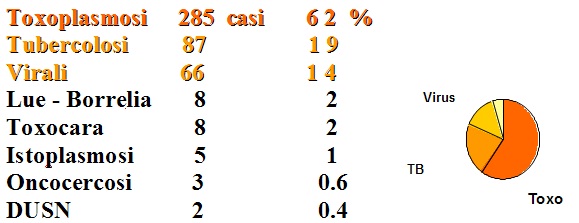
Oltre il 60% delle Uveiti Posteriori infettive è di origine Toxoplasmica
Toxoplasma Gondii = protozoo intracellulare fig. 3
Infetta più di 1/ 3 della popolazione mondiale
Trasmesso con le feci di gatto contaminanti acqua, vegetali, carne
Alta patogenicità per Sistema Nervoso Centrale e Occhio,
A cura di:
Dott.ssa M.S. Tognon
sofia.tognon@unipd.it
Tutti i casi clinici inseriti sono personali e documentati dall’autore presso:
Clinica Oculistica / Divisione Malattie Infettive
Azienda Ospedaliera / Università
Padova – Italia
Argomenti di discussione
- Epidemiologia della malattia
- Sorgenti di infezione
- Rapporto tra infezione sistemica e malattia oculare
Forma congenita e forma acquisita
- Andamento e manifestazioni cliniche:
forme atipiche
forme atipiche
- Fattori che condizionano la gravità
- Diagnostica
- Trattamento
Epidemiologia
Negli anni 50- 60, sulla base ei test sierologici, si sospettava un’alta incidenza di toxoplasmosi nel mondo. La diffusione era riconosciuta ubiquitaria ma già emergevano grosse differenze legate alle diverse aree geografiche. Era stato descritto il coinvolgimento oculare sia nella forma congenita che in quella acquisita ma non si conosceva la prevalenza di tali manifestazioni oculari ( Hogan et al. 58).
Negli anni 70-80 si stimò che circa 500 milioni di persone nel mondo fossero infette dal toxoplasma, cioè 1/ 8 della popolazione di allora. Si ritiene che tale proporzione sia tuttora conservata.
Stime di sieroprevalenza variavano però molto nelle diverse regioni e paesi.
22,5% negli USA, UK, Italia
67.3% in Francia nelle gravide di Parigi
78% in Nigeria nelle gravide di Ibadan
98% in Brasile del Sud nei bambini tra i 10 e 15 anni
Si calcolò che negli USA la prevalenza del coinvolgimento oculare dopo infezione fosse del 2%,
In Brasile del Sud il 17,7 % degli individui aveva cicatrici oculari corrispondenti a lesioni toxoplasmiche.
In Sierra Leone il 43% di 93 casi di uveiti erano toxoplasmiche.
Nel 2001 una indagine AAO/CDC su un campione randomizzato di 1000 Oculisti USA portò a concludere che nei precedenti 2 anni erano state diagnosticate 30.000 toxo oculari attive e 250.000 toxo inattive. Stime epidmiologiche in base alla sieroprevalenza e alla % di coinvolgimento oculare negli USA portano a supporre 1.26 milioni di toxo oculari su una popolazione di 280.000 milioni di persone (circa 250.000 persone in Italia). Si suppone però una forte sottostima dei casi di toxoplasmosi oculare considerando che molte cicatrici retiniche sono asintomatiche e non portano il paziente dall’oculista . Resterebbe invece sostanzialmente confermata l’incidenza della parassitosi sistemica a livello mondiale se pur con le forti variazioni geografiche riportate.
Negli ultimi 15 anni molto si è appreso, ma soprattutto corretto delle precedenti opinioni sulla Toxo, in particolare:
- le differenze geografiche di prevalenza
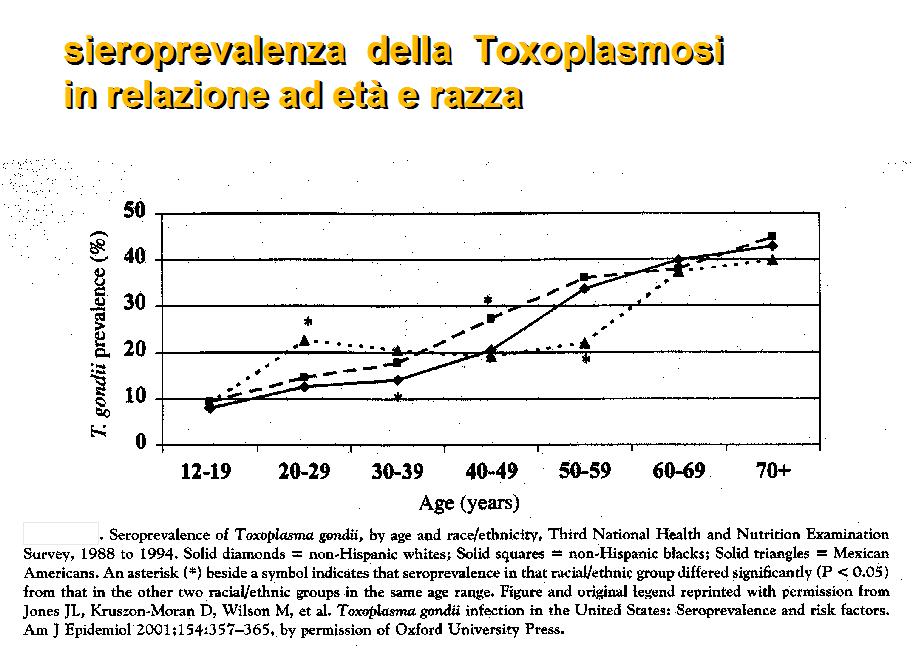
- l’ aumento di incidenza con l’età
- la maggior % di forme postnatali rispetto a quelle congenite
- lo sviluppo di lesioni oculari dopo anni dall’ infezione
- Il diverso andamento delle recidive oculari nel tempo
- I fattori determinanti la gravità (immunodepressione ecc.)
Sorgenti di infezione e differenze geografiche
fin dal 1958 Hogan identifica come sorgenti di infez. post-natale l’ingestione di oocisti tramite
- carne cruda o poco cotta ( maiale , capra, mucca)
- verdura non lavata e contaminata al suolo con escrementi di gatto
recentemente sono state individuate altre fonti
- acqua da bere contaminata
- polvere contaminata ?
Le diverse sieroprevalenze sono in relazione con le abitudini igienico/ alimentari
Am. J. Epidemiol. 1996 – Francia Infezione costante nelle varie fasce d’ età della popolazione
Br. Med. J. 2000 - studio multicentrico Europeo nelle donne gravide l’infezione viene attribuita
dal 30 al 63% a carne non cotta , solo dal 6-17 % a contatto con il suolo
Am.J Trop 1988 - Panama - uno studio decennale evidenzia una sieroprevalenza dell’infezione
rapidamente crescente durante l’infanzia piuttosto che nell’età anziana
% di infez. tramite suolo a Panama rispetto all’Europa soprattutto nei bambini spesso a contato con suolo contaminato.
% di infez. tramite carne cruda in Francia rispetto a Panama ove la carne viene cotta molto
Il controllo dei grossi allevamenti ha ridotto la trasmissione tramite carne ma resta il problema dei piccoli allevamenti non controllati e un nuovo allarme legato allo sviluppo di procedure biologiche e ruspanti di allevamento, emerge quindi l’importanza di cuocere molto la carne.
Kijlistra et all. 2003 “ToxoplasmosiLs a reemerging problem associated with higt welfare pig production system”
L’ acqua da bere contaminata è responsabile di numerose e documentate epidemie di infezione soprattutto nei paesi in via di sviluppo o in situazioni di emergenza
- 1979 epidemia nei soldati USA in Panama che bevevano acqua contaminata nella giungla
- 1995 in Victoria Britsh Columbia- Canada oltre 7000 infezioni per inquinamento con feci di gatto di un reservoir.
- 2001 Santa Isabel – Paranà (Brasile dl Sud) molte centinaia di infezioni per lo stesso motivo
In Europa e Nord America la potabilizzazione dell’acqua tramite flocculazione / sedimentazione e filtrazione con materiali quali il silicio e l’antracite rimuove circa il 99% delle particelle inferiori a 4 um incluso il toxoplasma che misura 12 um (D. Juranek – Copenaghen 2003)
Fallimenti di filtrazione o occasionali sorgenti di acqua bevuta senza filtrazione (vedi Canada) sono comunque possibili con contaminazione anche di altri parassiti come il criptococco e l’acantameba.
La polvere contaminata con escrementi di gatto costituisce un’altra possibile sorgente di infezione tramitetrasmissione per inalazione, mano-bocca o per contaminazione di cibi con polvere contenente oocisti provenienti da feci di gatto.
1979 , 1982 in Atlanta (Georgia) epidemie in allevamenti di cavalli
Sorgenti umane di infezione
Trasmissione tramite trapianto d'organo da donatore sieropositivo D+ a ricevente sieronegativo R- nei trapianti di cuore, polmone, rene, fegato, pancreas o per riattivazione di un’infezione latente D-/R+ o D+/R+ nei trapianti di midollo, di cellule staminali ematopoietiche, AIDS
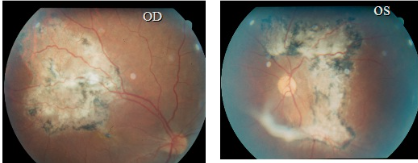
Caso di trasmissione bilaterale tramite trapianto di cuore D+ R- in paziente maschio italiano di 20 anni, avvenuto nel 1987. In seguito a questo caso presso i Centri Trapianti Italiani viene fatto lo screening donatore /ricevente e la profilassi anti Toxoplasma (Bactrim) in tutti i pazienti sottoposti a trapianto d’organo soprattutto di cuore, infatti vi è un alto tropismo del Toxoplasma per i muscoli (caso documentato personalmente M.S.Tognon)
Trasmissione Congenita
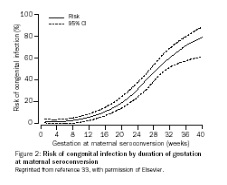
frequenza e severità della trasmissione congenitasono
inversamente correlate al tempo di gestazioni
in cui viene contratta l’infezione
rara ma grave nel I e II trimestre (danni gravi, aborto o morte in utero)
frequente ma lieve nel III trimestre (subclinica nel 90% dei casi)
L’ infezione nel bambino neonato è subclinica nell’ 85% delle forme contratte durante
gravidanza considerate nel suo complesso, il bambino cioè appare spesso sano alla
nascita ma se non viene trattato può sviluppare corio-retinite e/o ritardo di crescita
soprattutto nella II- III decade di vita( casistica personale).
Il trattamento della madre durante la gravidanza è un metodo per ridurre la frequenza
e la severità dell’infezione fetale ( casistica personale).
Toxoplasmosi oculare: diatriba storica tra forma congenita e postnatale
Hogan nel 58 e nel 61 evidenziava la possibilità di un coinvolgimento oculare nella toxo acquisita, nel 73 divenne dominante in Inghilterra l’errata opinione di Perkins che riteneva congenite la quasi totalità delle lesioni corioretiniche, imputando alla forma acquisita dopo la nascita solo del 2-3% delle manifestazioni oculari e ritenendo la loro insorgenza contemporanea all’infezione sistemica.
Nel decennio passato si evidenziò infatti che una consistente % di toxo corioretinica era acquisita dopo la nascita e che le manifestazioni oculari potevano essere anche ritardate di mesi o anni rispetto all’ infezione sistemica, sia nella forma acquisita che congenita.
Nel Sud del Brasile dove la parte della toxo è acquisita dopo la nascita il 17,7% della popolazione ha cicatrici corioretiniche ( Glasner PD, Silveira C Am.J.Ophtalm. 1992), nella stessa area inoltre l ’8,3% delle toxo postnatali che non avevano inizialmente lesioni corioretiniche svilupparono lesioni retiniche nei 7 anni di follow-up in cui furono controllati. (Silveira C, Belfort R. Am.J. Opthalm. 2001).
In Francia dove il controllo della toxo congenita è stato più precoce e affidabile che negli altri paesi, si è calcolato che oltre il 34,4% dei pazienti con cicatrici retiniche aveva acquisito la malattia dopo la nascita, anche se non è stato spesso possibile definire quando ciò sia avvenuto. (Brezin A.P. 1999)
Patologia umana della Toxoplasmosi
Linfoadenite ( con possibile S. mononucleosica ), infezione oculare miocardite e polimiosite. foci nel sistema nervoso centrale (SNC) foci polmonari. Il ritrovamento del DNA Toxo con PCR è possibile nei fluidi amniotico, cerebrospinale, oculare, broncoalveolare, pleurico ascitico, sangue e urine.
Possibili lesioni oculari
Toxo congenita
lesioni oculari in 80 – 85% dei pazienti infetti
lesioni attive alla nascita
lesioni cicatriziali alla nascita
lesioni a sviluppo tardivo (nessuna evidenza clinica per mesi o anni )
lesioni recidivanti per riattivazione
Toxo acquisita nell'immunocompetente
lesioni oculari nel 2%, cioè rare rispetto alla forma congenita
lesioni attive al momento dell’ infezione acuta
lesioni cicatriziali
lesioni a sviluppo tardivo (nessuna evidenza clinica per mesi o anni)
lesioni recidivanti per riattivazione
la maggior % di toxo oculare acquisita dopo la nascita, pur essendovi minor probabilità di lesioni oculari rispetto alla forma congenita, dipende dal maggior numero di infezioni contratte nella popolazione dopo la nascita piuttosto che prima della nascita.
Lesioni oculari attive = primo episodio
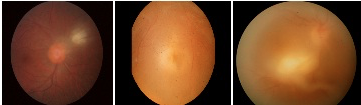
lesioni attive alla nascita o durante un’ infezione acuta associate ad intensa reazione infiammatoria “faro nella nebbia“ corio retinite focale bianca cremosa, senza cicatrici associate, con intensa vitreite sovrastante e possibile vasculite retinica satellite.
Lesioni oculari a sviluppo tardivo
Retino-coroidite attiva senza pregresse lesioni oculari cicatriziali ma con vecchie evidenze extraoculari di malattia acquisita prima o dopo la nascita o di sieroconversione
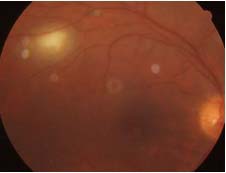
Meccanismi Possibili
- persistenza di cisti in tessuti retinici che apparivano sani al momento e dopo l’infezione
- riattivazione della malattia in siti non oculari con disseminazione dei parassiti all’occhio
- reinfezione dell’ospite
In Brasile su 302 pazienti con sieroconversione recente, 29 (9,6%) evidenziarono infiammazione intraoculare ma non lesioni retiniche al momento dell’infezione, tra questi dei 132 seguiti per oltre un anno 3 svilupparono successivamente una tipica toxo retinica, altri pazienti con sierologica evidenza di toxo recente evidenziarono piccole lesioni pigmentate della retina non tipiche per toxo, successivamente tali pazienti svilupparono classiche recidive di toxo nella stessa area, ciò suggerì che l’infezione retinica era avvenuta al momento della sieroconversione. C. Silveira - Copenhagen Giugno 2003
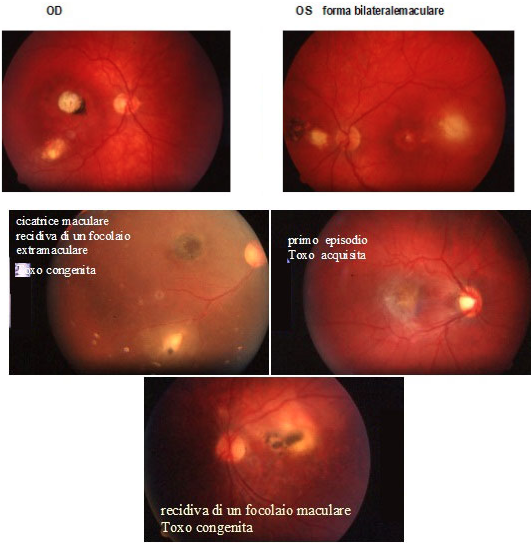
Recidive di retino-coroidite congenita o acquista
A) lesioni satelliti sul bordo di pregresse cicatrici = forma tipica
B) nuove lesioni in are prima sane lontane da preesistenti cicatrici
C) riattivazioni abortive con iridociclite, vitreite, vasculite, senza lesioni retiniche attive ma solo cicatriziali
Forma “tipica” “classica“
Lesioni satelliti sul bordo o nelle vicinanze di pregresse cicatrici
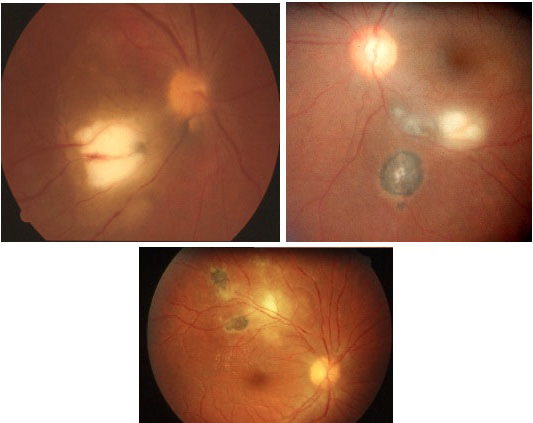
Lesioni satelliti sul bordo o nelle vicinanze di pregresse cicatrici
Nuove lesioni in aree prima sane lontane dalle preesistenti cicatrici maculari

Recidive
Meccanismi
- rilascio di parassiti da cisti retiniche preesistenti
- riattivazione in siti extraoculari con nuova disseminazione dei parassiti all’occhio
- reinfezione dell’ospite
- reazione infiammatoria secondaria a esposizione di Ag senza proliferazione di organismi
Fattori favorenti
Sconosciuti, ma il maggior n. di recidive in gravidanza, adolescenza, chirurgia della cataratta, età avanzata, fanno ipotizzare come favorenti:
- cambi ormonali
- traumi
- senescenza delle cisti con rilascio di parassiti o Ag
- transitorie alterazioni immuni cellulari e umorali
- l’immunodepressione (probabilmente non è il “trigger” della riattivazione delle cisti ma determina la gravità e la progressione degli episodi)
Frequenza
Il rischio di recidive è maggiore durante il 1° anno dopo un episodio attivo sia che si tratti di una prima infezione che di una recidiva (ciò giustifica il trattamento di forme cliniche ance non minaccianti la vista)
Vi è poi un declino della frequenza delle recidive negli anni in relazione a fattori dell'ospite quali il sequestro delle cisti e il miglior controllo immunologico, l'età anziana, l'AIDS portano però ad un declino delle difese immuni e senescenza delle cisti con maggior frequenza e maggior severità della malattia oculare
Diverso spettro delle manifestazioni cliniche
Grazie all’uso di test sierologici Hogan nel 1957 affermava che la Toxo era causa di retinite focale ma non definiva il quadro nei particolari ne ipotizzava altre forme cliniche.
Successivamente la letteratura continuò a descrivere come forma “tipica” una retinite focale in prossimità di una cicatrice corioretinica, tale quadro venne quindi riconosciuto come patognomonico, ma non si segnalarono altri tipi di quadri oculari (Holland , O’Connor, Belfort, Remington).
Nel '69 si cominciarono a descrivere le forme atipiche , cioè presentazioni cliniche diverse, ma solo negli ultimi anni emerge l’importanza di saperle individuare considerando la possibilità di quadri talvolta molto complicati.
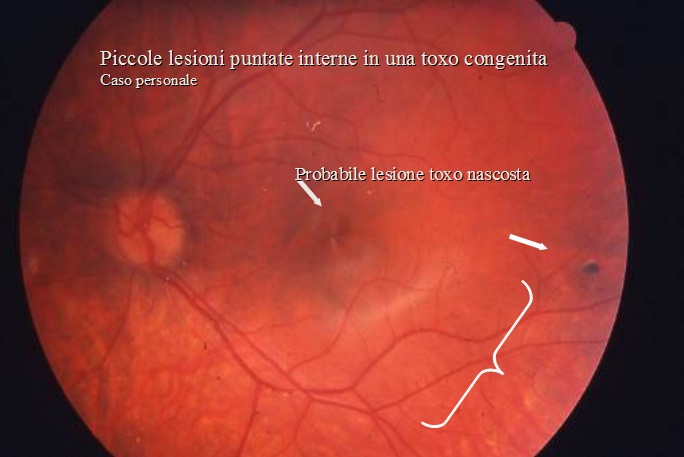
Forme "atipiche"
Più frequenti nella forma congenita dell’immunodepressione, nel 69 Friedmann e Knox descrivono 3 forme cliniche atipiche:
- lesioni grandi e distruttive
- lesioni puntate interne
- lesioni puntate profonde o esterne
a cui si aggiungono le descrizioni di altre forme:
- focolaio maculare
- neuroretinite
- forme molto estese
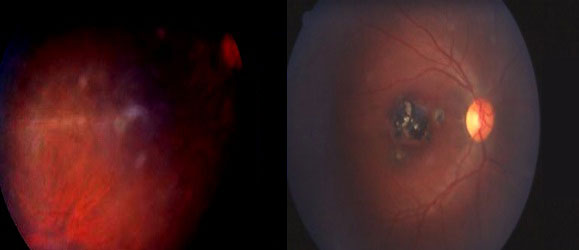
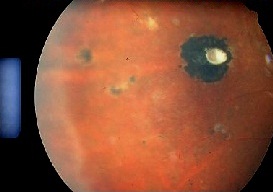
Focolaio Maculare
E’ considerata la localizzazione più frequente della forma congenita 58%( Mets 1996), anche se non l’unica, si ipotizza una predisposizine della retina in via di sviluppo. In Brasile il focolaio maculare è stato però documentato nel 38% dei pazienti con evid
Retinite puntata esterna / interna
In pazienti giovani, al polo posteriore, lesioni disposte a grappolo o in linea, piccole, come nella forma classica si riattivano solo in un punto risolvendosi con lesioni pigmentate anche senza trattamento, possono recidivare con andamento “satellite” e associarsi a foci “classici “ in ogni parte della retina.
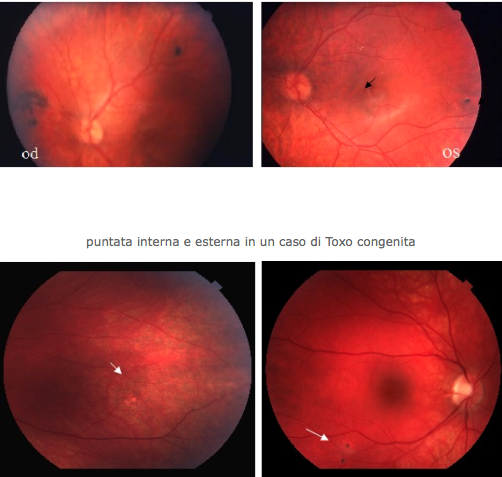
Toxo puntata interna e esterna associata a focolaio necrotico
Neuroretinite
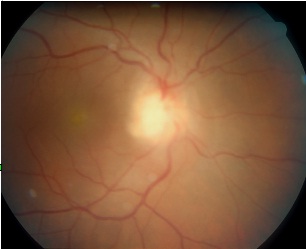
Tale focolaio epi o peri papillare può comparire come prima e unica manifestazione al momento della sieroconversione, ma può anche associarsi ad altre lesioni quali cicatrici pigmentate peripapillari costituendo quindi una recidiva.

